♦ 飙升的甲状腺结节和甲状腺癌
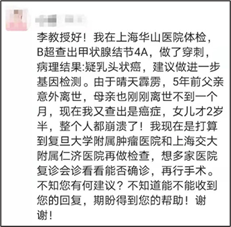
近年来,中国甲状腺结节和甲状腺癌的患者数量飙升。最近经常收到相关读者的咨询,比如下面这位的问题就非常典型。
今天咱们就来聊聊甲状腺癌的基础知识、基因检测和精准医疗。
从2000年开始,甲状腺癌的发病率以平均每年20%左右的速度增长,成为增速最快的恶性肿瘤。而且甲状腺癌有性别倾向,75%的患者都是女性,目前甲状腺癌已经排到了城市地区女性发病率第4位。
甲状腺结节就更多了。
大家肯定都有感觉,这几年身边查出甲状腺结节的朋友突然多了起来。据统计,目前甲状腺结节检出率高达20%以上,也就是说,5个人里面就至少有一个人有甲状腺结节!
为啥呢?
最大的原因是,检测仪器进步了!
由于高分辨率B超的出现和体检的普及,很多以前绝对发现不了的甲状腺微小结节或肿瘤都可以被找到了!以前1厘米以下的结节都很难看清,现在的技术能轻松找到1~2毫米的肿块。
这些微小肿瘤到底有多危险?一个好消息,和一个坏消息。
好消息是,绝大多数筛查出来的甲状腺结节/肿瘤恶性程度不高,并不会致命。
坏消息是,肿瘤良恶性的判断对专业水平要求高,目前很多良性/惰性甲状腺肿瘤患者被过度治疗了,带来了不必要的副作用。
所以,如果发现甲状腺的问题,有两件事儿特别重要:
◊如果发现甲状腺结节,判断它是良性还是恶性。
◊如果确定是恶性甲状腺癌,判断要不要立刻手术,并选择最佳的后续治疗方案。
♦ 甲状腺结节的危险分级
我们先说说甲状腺结节。
甲状腺结节很多,但90%以上的结节都是良性的,一辈子也不会恶变,更不会致命。真正能称之为癌症,也就是恶性的比例,只有5%左右。
对于良性甲状腺结节,正常情况只需要密切观察就好,不用着急上火地切掉。毕竟,切掉甲状腺不是没有风险的。尤其是全切,除了手术风险,还会带来一系列生活方式的改变,包括终身服用甲状腺素等。
结节要不要切,需要认真评估风险收益比。如果属于恶性肿瘤,就应该积极治疗,如果属于90%良性的,就应该优先考虑观察。
问题来了,如果查出甲状腺结节,怎么知道它到底是不是恶性的呢?
有三类主要方法:一是看临床指标,二是看穿刺病理,三是看基因突变。
首先看临床指标,主要是做超声和血液的检查。如果结节具备一些特征,比如超声发现是 “实性低回声结节” “边界不规则” 等,那恶性的概率就更高。如果血清指标,比如促甲状腺激素(TSH)水平很高,那恶性的概率也更高。
如果怀疑结节是恶性的,那通常会进一步做穿刺病理来确诊,也就是用细针取一些结节的样品,放到显微镜下来仔细观察。这是诊断肿瘤特性的黄金标准,所谓 “眼见为实” 嘛。
在显微镜下,甲状腺结节的细胞病理诊断按照国际权威的Bethesda分级系统可以分为6级。其中2级属于良性,恶性风险最低,而6级是恶性肿瘤的风险最高。
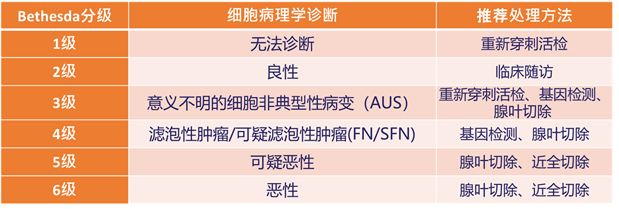
但即便有显微镜的帮助,依然有20-30%左右的甲状腺结节(主要是Bethesda 3级和4级)处于灰色地带,无法被准确判断,可能是良性,也可能是恶性结节。
这些患者是最纠结的:大家既不想冒险,让潜在的恶性结节放任自流,又不想过度治疗,给身体带来不必要伤害。
有办法进一步鉴别结节到底是不是恶性么?
有的。
基因检测是常见方法。
多年研究发现,有一些基因突变和甲状腺肿瘤的恶性程度密切相关。
比如BRAF基因突变、RET基因重排或突变、TERT启动子突变、NTRK基因融合突变等,这些特定的基因变化都是甲状腺癌中常见,但良性结节中非常罕见的。如果测序发现这类突变,就强烈怀疑是恶性肿瘤,会建议积极治疗,而不是观察。
其中最常用的标记物是BRAF基因突变。
很多乳头状甲状腺癌都有BRAF突变,而良性甲状腺结节几乎没有。如果甲状腺结节查出了BRAF突变,恶性的概率是99%!如果同时出现两个高风险突变(比如BRAF突变+TERT启动子突变),肿瘤恶性程度可能更强,肿瘤术后复发的风险还会更高。
大家肯定会问,如果没有查出这些突变,是不是就一定是良性呢?
并不是。
因为并不是100%的甲状腺癌都有这些突变,这时就需要通过分析更多种基因的表达水平,有效地找出良性结节。
总之,如果遇到病理判断不明确的情况,适当的基因检测可能会提供额外信息,让诊断更加明确。
♦ 甲状腺癌的治疗选择
刚才说了甲状腺结节,那如果已经明确是甲状腺癌,一般怎么治?还有没有做基因检测的必要呢?
要看情况。
首先大家要知道,甲状腺癌和别的癌症一样,并不是只有一种类型。它主要可以分为4种亚型:乳头状癌、滤泡状癌、未分化癌和髓样癌。它们的发病率和危险程度各不相同。
其中乳头状癌和滤泡状癌最常见,也是生存率最高的亚型,它们统称为 “分化型甲状腺癌”。
而未分化癌和髓样癌相对少见,但整体预后更差,一般诊断后都需要立刻进行综合治疗,常见手段包括了手术、放疗、化疗、靶向药等。
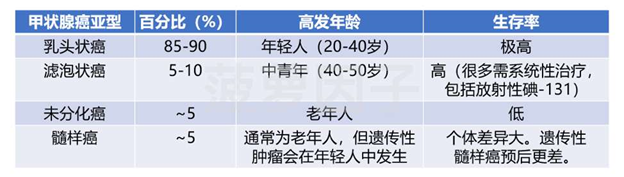
相对更难决定的是乳头状癌和滤泡状癌。遇到这类肿瘤,有两个问题需要考虑:
◊要不要立刻做手术?
◊如果手术,是部分切(腺叶切除)还是全切?
♦ 甲状腺癌的靶向治疗
靶向药物也是甲状腺癌治疗的重要手段,尤其是对于手术不能切除,或者放射性碘131治疗无效的患者。
甲状腺癌的靶向药可以分为两大类:多靶点药物和单靶点药物。
最开始上市的甲状腺癌靶向药都属于多靶点药物,比如索拉非尼、凡德他尼、卡博替尼等。这些药物能同时抑制多个重要靶点,好处是作用范围广,适用的患者相对多,使用这些多靶点药物,不需要做基因检测。但也正是因为抑制靶点多,它带来的副作用也比较明显。
真正让很多人兴奋的,是最近几年在临床试验中取得成功的单靶点靶向药。其中最著名的,是NTRK靶向药Larotrectinib(也叫LOXO-101),还有RET靶向药Selpercatinib(也叫LOXO-292)和Pralsetinib(也叫BLU-667)。
它们共同的特点,就是由于靶点精确,一旦用对患者,疗效非常突出,而且副作用相对小。
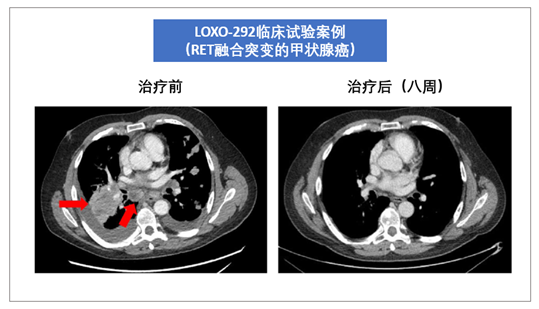
下面这个就是RET靶向药Selpercatinib用于甲状腺癌的疗效。可以看出,肿瘤缩小是极其明显的。因为优秀的试验结果,这个药2020年5月刚在美国获批上市,成为全球第一个上市的特异性RET靶向药!
这类新型靶向药由于靶点精确,适用的患者人群是非常明确的,使用这些靶向药之前,患者必须做基因检测,来确定是否有对应的突变。
◊NTRK靶向药用于具有NTRK融合突变的晚期甲状腺癌或者难治性甲状腺癌,这种融合突变在各种类型的甲状腺癌中都可能有出现;而RET靶向药用于具有RET融合突变的晚期甲状腺癌,或者RET基因点突变的髓样癌。
随着这类新药的出现,晚期甲状腺癌患者有了全新的希望,治疗也正式进入了崭新的精准医疗阶段。
总而言之,中国甲状腺结节和甲状腺癌大幅增多,和检测水平提高关系密切。如何区分良性和恶性结节,如何确定甲状腺癌风险,是摆在每位医生和患者面前的一道难题。
幸运的是,随着新的技术,包括分子标记物的研究和基因检测的普及,我们有机会能更好地找出最可能恶化的肿瘤,避免漏诊,同时也能找出最不可能恶化的良性/惰性肿瘤,避免过度治疗。
如果被诊断甲状腺癌,尤其是乳头状癌或滤泡状癌这类 “分化型甲状腺癌”,千万不要慌。它们是整体生存率最高的肿瘤类型之一,只要科学规范治疗,效果是非常好的。新型靶向药的出现,更是给携带特定突变的晚期转移或耐药患者带来了福音。
期待更多科学的进步!
*本文旨在科普癌症背后的科学,不是药物宣传资料,更不是治疗方案推荐。
如需获得疾病治疗方案指导,请前往正规医院就诊。
撰文 | 菠萝
来源 | 公众号菠萝因子
[1] Preoperative diagnosis of benign thyroidnodules with indeterminate cytology. N Engl J Med. 2012;367(8):705–715.
[2]Highly accurate diagnosis of cancer in thyroid nodules with follicular neoplasm/suspicious fora follicular neoplasm cytology by ThyroSeq v2 next-generation sequencing assay. Cancer. 2014 Dec 1;120(23):3627-34.
[3] 2015 American Thyroid AssociationManagement Guidelines for adult patients with thyroid nodules anddifferentiated thyroid cancer: the American Thyroid Association Guidelines taskforce on thyroid nodules and differentiated thyroid cancer[J]. Thyroid, 2016,26: 1-133.
[4] The 2017 Bethesda system for reportingthyroid cytopathology. Thyroid, 2017, 27: 1341-1346.
[5] Progress in molecular based management ofdifferentiated thyroid cancer. Lancet,2013, 381(9871): 1058-1069.
[6] Molecular diagnostic evaluation of thyroidnodules. Endocrinol Metab Clin North Am, 2019, 48(1): 85-97.
[7] Novel targeted therapies and immunotherapyfor advanced thyroid cancers. Mol Cancer, 2018,17(1): 51.
[8] RET fusions in solid tumors. Cancer TreatRev. 2019 Dec;81:101911.
[9] Selective RET kinase inhibition forpatients with RET-altered cancers. Ann Oncol. 2018 Aug; 29(8): 1869–1876.
[10] 中华人民共和国国家卫生健康委员会. 甲状腺癌诊疗规范(2018 年版).2019, 13(1):1-15.